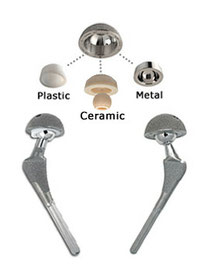
HEUPPROTHESE
De Totale Heup Prothese (= THP)
Om u te laten begrijpen wat een THP is willen we graag uitleggen hoe de anatomie van een heupgewricht er normaal uitziet.
Het heupgewricht wordt gevormd tussen het boven- of dijbeen (Lat . femur) en het bekken (Lat. pelvis – acetabulum = kom). Zowel de heupkop (bovenbeen) als de kom ( bekken) zijn bekleed met kraakbeen. Naast de overkapping van de kom over de kop wordt het gewricht gestabiliseerd door een mantel van bil –en heupspieren en een gewrichtskapsel.
Door slijtage van het kraakbeen ( arthrose , rheumatische aandoeningen , avasculaire necrose , trauma …) kunnen de gewrichtsvlakken niet meer soepel en congruent over elkaar glijden. Hierdoor beweegt de patient steeds moeilijker en treedt er pijn op . De slijtage en het functieverlies kan zo erg zijn dat het gewricht moet vervangen worden door een prothese.
De klassieke heupprothese bestaat uit twee delen:
• de steel (in het dijbeen) uit titanium of metaallegering (chroom , cobalt , molybdeen …) met een metalen of keramische kogel
• de kom (in het bekken) is van kunststof of van metaal (titanium) met een kunststof of keramische bekleding
Het is de steel die in de schacht (holte , mergkanaal) van het dijbeen wordt aangebracht en gefixeerd. Deze fixatie kan op twee verschillende manieren gebeuren:
• gecementeerd: hierbij wordt de steel met een polymeer (botcement ) bevestigd in het mergkanaal
• ongecementeerd: hierbij moet de steel vastgroeien in het bot (meestal een titaniumsteel bekleed met kunstbot hydroxyapatiet en/of groeifactoren). Bij deze ongecementeerde prothese kan het langer duren voordat u 100% mag doorsteunen - belasten. De primaire verankering gebeurt door het nauw aansluiten van de titanium steel in het kanaal de zgn. press – fit (Eng.) – en secundair na +/- 6 w tot 3 M door groei van eigen bot op het oppervlak van de prothese.
De nieuwe kom (Eng. cup) zal in het bekken geplaatst worden , na het verwijderen van de heupkogel en wegfrezen van het slechte, onregelmatige kraakbeen. De fixatie van de cup kan ook gecementeerd of ongecementeerd gebeuren.
. gecementeerd : de chirurg kiest dan een poly - ethyleen cup uit één stuk, gefixeerd met botcement of
. ongecementeerd : meestal titanium cup bekleed met kunstbot en/of groeifactoren – binnen in de cup kan een oppervlak geplaatst worden van poly - ethyleen of keramiek – Eventueel worden er schroeven gebruikt voor bijkomende fixatie.
Tussen steel en kom zal een kogel uit metaal of keramiek geplaatst worden (verschillende doormeter of lengte mogelijk). De lengte van het been kan oa. aangepast worden door een langer of korter kogeltje te kiezen. De stabiliteit van het nieuwe gewricht is primordiaal , om latere ontwrichtingen te vermijden. De spanning in het gewricht , oa. door de lengte van de kogel aan te passen, moet optimaal zijn, voor een goede beweeglijkheid en ter preventie van ontwrichtingen .
Alle combinaties van verschillende types stelen en cups (gecementeerd en/of ongecementeerd) zijn mogelijk. De chirurg zal voor u de optimale keuze maken en hangt af van oa. botkwaliteit, maar ook naargelang de anatomie van de patient , en de gewoonten van de chirurg.
De zgn. resurfacingprothesen (Eng.) worden bij wel geselecteerde patienten gebruikt, waarbij maximaal botsparend gewerkt wordt , dwz het minimum aan bot van de patient zal verwijderd worden en vervangen door een dubbel cup systeem , waarbij het contactoppervlak tussen kogel en kom , metaal op metaal is . De chirurg zal u inlichten wat de voor- en nadelen van dit systeem kunnen zijn .
Uiteindelijk zullen de medewerkers van het orthopedisch team u vertellen op welke wijze uw prothese hoogst waarschijnlijk wordt gefixeerd en welk type van prothese de voorkeur geniet. Tijdens de ingreep kan de chirurg nog besluiten om de fixatie techniek of het type van prothese te veranderen, al naargelang het verloop van de ingreep of de bevindingen ter plaatse . Vermeld allergie op metalen of medicatie (antibiotica… ) kleefpleisters, latex - rubber…
In de meeste gevallen gebeurt de operatie zonder noemenswaardige problemen, toch is het van belang dat u weet welke complicaties kunnen optreden:
• infectie: preoperatief moet u zich wassen met antiseptische zeep en preventief krijgt u antibiotica toegediend bij het starten van de narcose - het chirurgisch team opereert met sterile pakken , “astronautenpakken”, met gesloten helmen .
• luxatie (ontwrichten): hierbij klikt de kop bij een extreme beweging uit de kom; dit is zeer pijnlijk. De oorzaak hiervan is meestal multifactorieel. Preventieve maatregelen worden door het team voor de operatie uitgelegd in het JOINT CARE – RAPID RECOVERY programma van AZ Jan Palfijn.
• trombose (abnormale klontervorming in het been) : hiervoor krijgt u preventief antistollingsmiddelen, en dient u zo spoedig mogelijk te stappen om klontering te vermijden – antistollingsmiddelen kunnen onder de vorm van subcutane spuitjes of onder tabletvorm toegediend worden . Een strikt schema zal hiervoor opgemaakt worden , qua startprocedure en duurtijd.
• zenuwletsel, ernstig nabloeden, doorligwonden…komen gelukkig zelden voor
Bij vragen … contacteer uw arts !
Belangrijk: indien u bloedverdunnende medicatie gebruikt, is het van belang dat u de arts hiervan op de hoogte brengt voor de ingreep (vermeldt aspirine , cardiale of vasculaire antistolling, maar ook ontstekingsremmers… ). De chirurg zal in samenspraak met de anesthesist en uw cardioloog de optimale samenstelling van uw medicatie preoperatief noteren . Sommige van deze anti – stollingsmiddelen moeten ruim op voorhand gestopt worden , andere medicatie helemaal niet . Informeer u tijdig bij uw arts(en) !
Voor de opname
Uw huisarts werd per brief en/of elektronisch via Email, door de chirurg ingelicht over de geplande ingreep.
U zal worden opgenomen op de afdeling orthopedie van AZ JAN PALFIJN . Bespreek met de zorgtrajectplanner (route 10 in het ziekenhuis) uw kamer (1- , 2- of 4- persoonskamer) goed op voorhand, dwz van zodra u de datum van de ingreep kent - het zorgtraject zal al het mogelijke doen om uw wensen uit te voeren hieromtrent . Door omstandigheden buiten de wil van het ziekenhuis is het mogelijk dat uw voorkeurskamer niet voorhanden is - er zal naar een zo goed mogelijke oplossing gezocht worden .
Licht uw hospitalisatieverzekering/mututaliteit tijdig in van de voorziene opname.
Door zo veel mogelijk informatie te verstrekken (chirurg, assistent , verpleegkundige , kinesist , joint care , rapid recovery…) trachten wij de zorgverlening te verbeteren (zgn. informed consent - Eng.) en weet u dusdanig perfect wat er van u verwacht wordt.
Om hierin te slagen is het belangrijk dat u voor de opname met de volgende factoren rekening houdt:
Informatie via chirurg , assistent , huisarts : vraag alles wat u wil weten voor de ingreep aan uw arts om twijfels of onduidelijkheden weg te nemen . Blijf niet met een vraag zitten tot juist enkele minuten voor de ingreep . Eventueel neemt u een bijkomende consultatie bij uw arts voor de ingreep . Het is altijd nuttig om op dergelijke consultaties vergezeld te zijn met uw partner of vriend(in) of familielid … gezien het over zeer veel info gaat ! In het Rapid Recovery traject zal u ook de anesthesist ontmoeten (+/- 14 dagen voor de ingreep), waarbij de vooronderzoeken besproken worden en uw medicatie bekeken wordt .
Informatiesessie JOINT CARE – RAPID RECOVERY – Fast Track: de behandelende arts geeft u de datums , waar en wanneer) deze patientenbijeenkomst (samen met hun buddy , partner , vriend…) in het AZ JAN PALFIJN plaatsvindt. U krijgt dan, samen met andere patienten die opgenomen worden voor een THP, informatie over de ingreep en het verloop ervan . Deze informatiesessies worden verzorgd door de orthopedisch chirurg, anesthesist, verpleegkundige, kinesitherapeut en sociale dienst en vinden plaats op vrijdag in AZ JAN PALFIJN , vanaf 10 u30 en lopen tot 13u30. Breng een lunchpacket mee. Drank wordt aangeboden. Uiteraard kan u opnieuw alle vragen stellen. U kan ook met andere patienten van gedachten wisselen. Er zullen formulieren overhandigd worden die bestemd zijn voor botdonatie (afstaan van de heupkop voor de botbank).
Het is de bedoeling om u tijdens de informatiesessie of consultatie te laten bijstaan door een coach (vertrouwenspersoon, buddy…). De informatie die u krijgt is soms overweldigend. Hiervoor kan u uw partner of iemand uit uw naaste omgeving vragen om u te begeleiden. Deze persoon is goed op de hoogte van uw thuissituatie. Hij of zij staat u bij tijdens uw revalidatie (hulp vb. voor boodschappen , controles … ) .
Thuiszorg: tijdens uw bezoek bij de chirurg, zal u een patiëntenmap ontvangen. In deze map zitten alle documenten die u nodig heeft voor de ingreep. Hij zal met u deze formulieren overlopen en u vertellen welke afspraken er moeten gemaakt worden voor de verdere revalidatie en wie u daarvoor het best kan contacteren. Uw huisarts kan u bijstaan in de keuze van een kinesist, (indien u die nog niet mocht hebben)of thuisverpleging en de mensen van de sociale dienst van het ziekenhuis staan ter beschikking voor thuishulp (bvb. Afspraken revalidatiecentrum). U dient een vragenlijst in te vullen en de toelating tot de ingreep te ondertekenen . Zonder deze kan de ingreep niet doorgaan . Met dit document bevestigt u dat u volledig geinformeerd werd over de ingreep en alle implicaties die eruit (kunnen) voortvloeien.
Kinesitherapie en Ergotherapie: tijdens de infosessie of bij opname maakt u reeds kennis met de mensen van de afdeling Orthopedie van het AZ JAN PALFIJN. Zij zullen u op de hoogte brengen van de revalidatie binnen deziekenhuisafdeling vanaf dag 1. Het is nuttig dat u enkele dagen of een week voor de opname langs de dienst kinesitherapie (of private kinesist) gaat om het oefenschema THP te overlopen. Het oefenschema kan u oa. terugvinden in het oefenboekje van het ziekenhuis. Op deze manier heeft u al de oefeningen reeds uitgevoerd en weet u perfect wat u mag/moet of niet mag/moet doen na de ingreep. De kinesist zal ook nagaan in hoe verre u lopen met krukken beheerst, en overloopt, samen met de thuiskinesist, of in uw woning alles is aangepast (bvb: wc bril-verhoging > bij mutualiteit of bij bandagist te verkrijgen, aangepast bed, enz).
De opname
De dag voor, of de dag van de operatie zelf, wordt u opgenomen in het ziekenhuis (contacteer de zorgtrajectplanner in AZ JAN PALFIJN voor de juiste datum en uur). Een verpleegkundige brengt u op de hoogte van de gang van zaken op de dienst Orthopedie. Respecteer de bezoekuren en beperkt het aantal bezoekers.
Wat neemt u mee naar het ziekenhuis?
• uw patientenmap (met info over medicatie , allergie…vorige operaties , toelating tot ingreep = ondertekend, document botdonatie ondertekend en checklist ingevuld)
• de medicatie die u thuis gebruikt : spreek af met verpleegkundige welke medicatie u zelf neemt en welke u van het ziekenhuis zal nemen - vermijd dubbele innames van medicatie ea. Hebt u slaapproblemen ? Wenst u slaapmedicatie ? Speciale matras ?
• gemakkelijke kledij die voldoende bewegingsvrijheid geeft en die u overdag kan dragen – overdag géén pijama , wel vb. trainingspak
• gemakkelijke schoenen die steun en stabiliteit geven zonder hoge hak (ook geen slippers), klittenbandsluiting ipv. vetersluiting
• krukken
De operatiedag
De dag van de ingreep dient u nuchter (niet eten , niet drinken) te zijn vanaf 24u ’s nachts, tenzij duidelijk anders overeengekomen met anesthesist of chirurg.
Zoals in de informatiesessies is verteld gebeurt de ingreep meestal onder algemene verdoving en soms peroperatief via een lokale verdoving ( infiltratie door chirurg in operatiestreek zgn . LIA = Lokale Infiltratie Anesthesie techniek ). De chirurg en/of de anesthesist zal de meest optimale anesthesie bepalen . De anesthesist is verantwoordelijk voor de algemene anesthesie en de eventuele epidurale verdoving (ruggeprik). Tijdens de ruggeprik wordt er een catheter ingebracht tussen de wervels om met anesthetica eventuele pijn te milderen. Deze rugcatheter blijft de eerste dagen na de ingreep zitten zodat u optimaal en zonder al teveel pijn kan revalideren.
In het JOINT CARE – RAPID RECOVERY – fast track programma wordt er in principe geen epidurale catheter geplaatst, aangezien U enkele uren na de operatie in staat moet zijn te stappen. Sommige patienten zullen een blaascatheter krijgen, de eerste dagen na de ingreep .
In AZ JAN PALFIJN dient u het lichaam uitgebreid te wassen met ontsmettende zeep om het risico op infectie te verminderen met eigen huidkiemen .
In de voorbereidingsruimte van de operatiekamer zal nogmaals een identificatie procedure gevolgd worden en de te opereren zone moet aangeduid worden . U moet herhaaldelijk dezelfde vragen beantwoorden (naam , operatie , kant operatie…) , om vergissingen te vermijden. Zodra deze wettelijke procedure achter de rug is, wordt u vanuit uw bed op de operatietafel gelegd en de operatiekamer binnengereden, waar u de anesthesist zal ontmoeten.
Na de operatie, die zo'n één tot twee uur duurt, is uw heup afgedekt met een steriel verband en/ of pleisters. Daaruit komen soms één of meerdere slangetjes (= drains). Via deze drains wordt er bloed en/of wondvocht afgevoerd. Ze worden na enkele dagen verwijderd. Sommige chirurgen plaatsen geen drains.
Om het risico van infecties zo klein mogelijk te houden krijgt u voor, tijdens en na de operatie antibiotica toegediend – meld voor de ingreep eventuele allergie op medicatie zoals antibiotica of latex ( rubber), maar ook allergie op metalen, kleefpleisters .
Verder schrijft de arts u bloedverdunnende medicatie voor om trombose (= abnormale klontering van het bloed in bloedvaten) te voorkomen. Deze bloedverdunnende inspuitingen (onderhuids) of tabletten krijgt u tot ongeveer 4 tot 6 weken na de operatie (individueel aan te passen, zeker als u voor de ingreep al bloedverdunners nam) .
Na de ingreep verblijft u op de ontwaakzaal tot op het ogenblik dat uw lichaamsfunkties optimaal zijn ( bloeddruk , ademhaling , bewustzijn…). De anesthesist beslist wanneer u terug naar de afdeling mag met het hospitaalbed .
De dagen na de operatie
Belangrijk: omdat u de eerste dag na de ingreep op uw rug dient te slapen is het nuttig om dit reeds thuis te oefenen en gewoon te worden!!!!!
Vrijwel onmiddellijk na de ingreep kan u starten met de eerste oefeningen en maakt u de dag van de ingreep al uw eerste wandeling met de nieuwe heup. Vergeet niet dat een THP – ingreep een individueel gebeuren is en afwijkingen van de standaard altijd mogelijk zijn .
Het verdere verloop van de revalidatie en medische handelingen zullen we kort overlopen: indien mogelijk zal u de dag van de ingreep al enkele passen zetten onder begeleiding van de kinesist, maar dit kan door omstandigheden ook later gebeuren .
. dag 0 : ingreep . 1.5 u - 2u na ingreep mag u uit bed rechtkomen en enkele passen zetten onder begeleiding kinesist.
• dag1 : oefeningen voor eenvoudige mobiliteit : opkomen uit zetel of bed , gebruik van krukken of looprekje. De drains worden verwijderd indien aanwezig en op advies van de chirurg .
• dag 2 : naast de blaassonde zal ook de rugcatheter worden verwijderd (indien aanwezig) en stapt u met een looprekje tot aan de zit- en oefenruimte. Hier zal u gezamenlijk met uw medepatienten oefenen (sportraam … ) – onder de pijngrens .
• dag 3 : indien alles vlot verloopt : trappen lopen , beweeglijkheid verbeteren , home trainer…stappen over langere afstand
• dag 4 : klassieke oefeningen die mobiliteit heup verbeteren ,lichte spierversterkende oefeningen - steeds onder de pijngrens
Mocht om een of andere reden uw revalidatie er toch iets anders uitzien, aarzel dan niet om raad te vragen aan uw chirurg of iemand van het JOINT CARE team. Het kan altijd dat een drain of infuus iets langer moet blijven zitten of dat u op dag 2 nog niet aan stappen toe bent, enz. De revalidatie is gestandaardiseerd , maar laat afwijkingen toe. Niet alle patienten revalideren even vlot en is ook afhankelijk van het verloop van de ingreep , de aandoening , vitaliteit van de patient enz.
Ontslag
U mag het ziekenhuis verlaten zodra aan een aantal criteria voldaan zijn :
-pijn is onder controle
-+/-50 m stappen
-Zelfstandig aan- en uitkleden
- Patient kan zich zelfstandig wassen
– Patient kan trappen lopen
De huisarts (elektronisch via mail) en uw kinesist (voorschrift krijt u bij ontslag) worden op de hoogte gebracht van uw ontslag en de verdere revalidatieplanning. Voorschriften voor pijnstillers, bloedverdunners, verabnd, kinesist en thuisverpleging worden meetsal meegegeven bij ontslag, tenzij uw huisarts daar voor zorgt. Indien afgesproken, komt de thuisverpleegkundige langs voor verdere verzorging (wondzorgen, medicatie toedienen , hygiene… ).
U mag met een gewone personenwagen naar huis gebracht worden, zetel hoog en achteruit.
Indien u naar een revalidatiecentrum gaat , zal een ziekenwagen u ophalen, meestal in de voormiddag.
Ongeveer 17 dagen na de operatie worden de hechtingen en/of krammen door de huisarts of verpleegkundige verwijderd- soms in 1 of 2 sessies.
Het is mogelijke dat de zone rond de wonde matig rood ziet en warm aanvoelt. Hierover moet u zich geen zorgen maken, tenzij deze zich uitbreid en gepaard gaat met koorts en pijn .Langdurig vochtverlies uit de wonde is een alarmteken en moet u de chirurg contacteren. Indien u, of uw huisarts zich zorgen maakt over de wonde , moet u naar de raadpleging van de chirurg komen of naar de spoedafdeling van het ziekenhuis waar u geopereerd bent . Wacht niet te lang bij problemen. Telefonisch is het onmogelijk om een oordeel te vormen over een operatiewonde.
Voor de routine controle bij de chirurg komt u na ongeveer 4-6 weken op de raadpleging orthopedie. Deze afspraak wordt bij het ontslag best al vastgelegd. Meestal zal er een radiografische controle van de stand van de prothese verricht worden.
Weer thuis
We proberen u tijdens het verblijf in het ziekenhuis zo goed mogelijk voor te bereiden op uw thuissituatie ( hulp van ergotherapie vb. trappen lopen...)
Graag overlopen we nog de volgende aandachtspunten:
• vermijd een aantal bewegingen: diep hurken en benen over elkaar slagen (= gevaar voor ontwrichten).
• zwemmen (schoolslag en crawl) mag na een 6-tal weken (best na de controle en toestemming van de chirurg).
• indien u voldoende controle ( stabiliteit) hebt over de heup, kan u terug autorijden na 4 - 6 weken – welke auto hebt u ? sportwagen = moeilijker , want diepere zithouding).
• fietsen op straat kan in overleg met de chirurg en de kinesist na een 6-tal weken - rijden op hometrainer is vaak reeds in het hospitaal mogelijk.
• indien u slaapt in zijlig, doe dit dan bij voorkeur met een kussen tussen de benen. Zo zorgt u ervoor dat er niet te veel spanning op het gewricht en de spieren komt.
• draaien (Eng. twist) in staande houding gaat steeds geleidelijk en progressief. U mag niet staande draaien op de voet van het geopereerde been (gevaar voor ontwrichten).
• gebruik best bij het trappen lopen, aan één kant de leuning:
• om te stijgen: eerst het niet geopereerde been vervolgens de kruk en dan het geopereerde been.
• om te dalen: eerst de kruk en het niet geopereerde been, het geopereerde been volgt.
• bij toename van de pijn, doet u het best wat rustiger aan. Forceer nooit. Spierscheuren zijn mogelijk. Stap elke dag wat verder : enkel in huis stappen is onvoldoende , stap op straat , in de ondergrondse garage bij regenweer , shopping-centra
…
Belangrijk: raadpleeg uw chirurg en/ of uw huisarts wanneer:
• de pijn in het operatiegebied toeneemt in combinatie met roodheid en/of koorts (infectie ?)
• het onderbeen dik, glanzend en pijnlijk is (trombose ? )
• bij ondraaglijke of toenemende pijn
• vocht en/of bloedverlies langs wonde
• maaglast (tgv medicatie, pijnstillers…)
• bij afwijkingen van het vooropgestelde revalidatieschema
• bij onzekerheid over uw situatie , bij vragen…
Resultaatsbeoordeling
Zoals eerder reeds vermeld, krijgt u mogelijk een aantal formulieren die dienen voor de resultaatsbeoordeling of zal een resultaatsbeoordeling volgen op geregelde tijdstippen via electronische weg (internet) of via uw chirurg.
De bedoeling van deze formulieren is multipel:
• toestand preoperatief: door de formulieren voor de ingreep in te vullen, bekomt men een beeld van de oude, zieke toestand (funktioneel , wanneer treedt pijn op en wanneer niet, enz).
• toestand postoperatief: door de formulieren in te vullen na de ingreep op vastgestelde ogenblikken 3M , 6M , 1 J (in samenwerking met de chirurg, de huisarts, de kinesist) bekomen we een goed beeld van de huidige, nieuwe toestand (vb. wat kan de patiënt meer in vergelijking met de situatie voor de ingreep , is er minder pijn, enz).
Door het verwerken van de verkregen informatie kan de chirurg en zijn team nagaan in hoeverre de ingreep geslaagd is (= hoeveel u na de ingreep meer kan dan voordien). Op deze manier wordt het mogelijk om de werkwijze te controleren en aan te passen en te verbeteren daar waar het kan . Het team weet ook graag of u tevreden bent over het verloop van de ingreep , zodat er kan ingegrepen worden om de kwaliteit te verbeteren .
JOINT CARE – RAPID RECOVERY – Fast Track : ja of nee?
Indien er, in samenspraak met de chirurg, wordt besloten u te behandelen buiten het Joint-Care Rapid Recovery – Fast Track zorgtraject, dan kan uw opname in het ziekenhuis enigszins anders verlopen.
Het ontbreken van preoperatieve infosessies. Indien u geen infosessie heeft bijgewoond proberen wij dit op te vangen door u tijdens uw opname alle informatie te geven. Uiteraard kan u de meeste informatie vinden in het info boekje of op de web-site. Vragen kan u natuurlijk altijd stellen aan alle leden van het orthopedisch team of uw huisarts.
Ontslag uit het ziekenhuis. Meestal varieert deze tussen de 4-6dagen. Uiteraard kan het zijn dat er na uw verblijf in het ziekenhuis nog een periode van revalidatie volgt in een revalidatiecentrum. U geeft de keuze van het revalidatiecentrum op aan de sociale dienst VOOR uw opname . Het is niet altijd mogelijk vb. door plaatsgebrek om uw keuze in te willigen . Indien het revalidatie - centrum vol is , zal een ander centrum gekozen worden - Het is van overheidswege NIET MEER MOGELIJK – NIET TOEGELATEN om meer dan 7 dagen op de dienst orthopedie te verblijven , tenzij er zich complicaties voordoen .
GEHEUGENSTEUNTJE VOOR UW INGREEP
Duidt aan wat u al gedaan hebt in voorbereiding van de ingreep; zo bent u zeker van een vlot verloop van de opname.
o Ik heb de informatiebrochures gelezen voor de opname in het ziekenhuis – ik heb het gehele zorgtraject van de heupoperatie begrepen - de zorgtrajectplanner van AZ JAN PALFIJN is ingelicht van mijn opname
o Ik breng alle gevraagde, volledig ingevulde en ondertekende documenten mee naar het ziekenhuis (evt. bij de infosessie) : toelating ingreep , botdonatie …
o Mijn coach is:..........................................................
o Ik geef aan het ziekenhuis belangrijke telefoonnummers en email adressen door waar ikzelf of familie of coach kan bereikt worden
o Mijn huisarts helpt mij zo nodig bij het invullen van de documenten
o Ik noteer de datum en het uur van de infosessie Joint care – Rapid Recovery – Fast Track op mijn kalender
o Ik kom naar de infosessie JOINT CARE – RAPID RECOVERY – Fast Track om 10uur30 stipt op de consultatie orthopedie van AZ JAN PALFIJN.
o Ik noteer de datum en uur van opname op mijn kalender - is transport geregeld van huis naar ziekenhuis en terug ?
o Ik noteer de datum en uur van ontslag op mijn kalender en verwittig mijn coach
o Zo nodig, heb ik de thuisverpleging gecontacteerd?
o Zo nodig, heb ik de thuiskinesist gecontacteerd?
o Zo nodig, heb ik de thuishulp gecontacteerd? (poetsdienst-maaltijddienst-bejaardenzorg, andere)
o Heb ik de nodige hulpmiddelen gehaald? (krukken, looprek, WC bril verhoging enz)
o Zijn de nodige aanpassingen in huis uitgevoerd (bed verhogen , tapijten weghalen tegen vallen… )?
o Ik breng alle resultaten van vroegere bloedonderzoek, vroegere radiografien, hartfilmpje (EKG), medische verslagen van andere medici van buiten het ziekenhuis mee (bij infosessie aan anesthesist of chirurg voor te leggen)
o Ik breng mijn dagelijkse medicatie mee de dag van opname
o Ik heb informatie rond mijn hospitalisatieverzekering ingewonnen voor deze opname – de mututaliteit werd ingelicht.
HET TEAM VAN ZNA AZ JAN PALFIJN WENST U EEN VOORSPOEDIG HERSTEL !
--------------------------------------------------------------------------------------------------------------------------------------